Ultrassonografia muscular em UTI
Não é novidade que a doença crítica causa inúmeras consequências relacionadas à funcionalidade para o indivíduo em Unidade de Terapia Intensiva (UTI).
O principal limitador de função, tanto na fase intra-hospitalar quanto na pós-hospitalar, é a fraqueza muscular adquirida em UTI, causada principalmente pelo imobilismo decorrente da instabilidade desses pacientes.
A mobilização precoce é o principal recurso utilizado pela fisioterapia na UTI, com objetivo de prevenir e diminuir essa perda de massa e força muscular.
Porém, a avaliação da força e da massa muscular ainda é uma dificuldade muito presente no ambiente de pacientes críticos.
Alguns dos recursos que podem ser utilizados para esta prática trazem limitações, como a perimetria, que é influenciada pelo balanço hídrico do paciente, e exames como tomografia e ressonância, que não podem ser realizados a beira leito, necessitando de transporte e sendo de alto custo.
A ultrassonografia (USG) como alternativa
A ultrassonografia (USG) aparece em vários estudos como um aliado a avaliação de massa muscular de pacientes criticamente enfermos.
A USG é considerada como um recurso confiável, seguro, acurado, facilmente aplicável e não invasivo para a avaliação muscular.
Além de não necessitar da colaboração do paciente, é um recurso portátil e com capacidade equivalente aos outros exames de imagem.
Com a utilização da USG é possível quantificar a perda de massa muscular, inferir diminuição de força muscular e observar a presença de necrose com acúmulo de colágeno e de gordura no músculo.
Recurso reconhecido
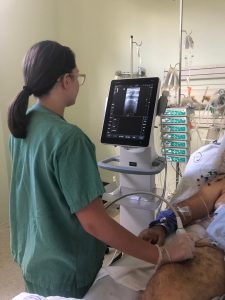 A importância desse recurso para os fisioterapeutas já é reconhecida pela lei federal 12.842, 12 de julho de 2013, e pelas resoluções 381/2010 e 400/2011 (Artigo 3º) do COFFITO, em que ressaltam que o fisioterapeuta especialista pode utilizar a USG com objetivo de realizar diagnóstico e avaliação de resultados.
A importância desse recurso para os fisioterapeutas já é reconhecida pela lei federal 12.842, 12 de julho de 2013, e pelas resoluções 381/2010 e 400/2011 (Artigo 3º) do COFFITO, em que ressaltam que o fisioterapeuta especialista pode utilizar a USG com objetivo de realizar diagnóstico e avaliação de resultados.
A imagem da USG é obtida por meio de um transdutor, que emite ondas de ultrassom, acoplado a pele. Essas ondas se impactam com as estruturas do corpo e retornam para o transdutor formando uma imagem.
Geralmente, a avaliação musculoesquelética é realizada nos planos transversal e longitudinal, sendo quantificado espessura do músculo, área de secção transversa, ecointensidade e o ângulo e comprimento do fascículo.
Para que a avaliação por meio do USG seja validada é necessário padronizar as medidas entre os examinadores, buscando reprodutibilidade, e isso é possível por meio de um treinamento para padronização de protocolos.
É importante lembrar
É importante que o profissional domine as técnicas de aquisição de imagem, como qual transdutor escolher e qual área do músculo avaliar, posicionamento do transdutor e o cuidado para não comprimi-lo contra a região avaliada.
Inicialmente, eram mais utilizadas as medidas de espessura ou área de secção transversa muscular, que são relacionadas ao volume muscular, porém a diminuição de força muscular nem sempre estava relacionada a espessura.
Em complemento, um estudo relacionou o aumento da ecointensidade muscular com a diminuição de força e da capacidade funcional dos pacientes críticos, assim essa medida pode complementar a avaliação, sendo utilizada como um marcador de prognóstico para pacientes que não tem capacidade de realizar um teste funcional.
Uso na musculatura respiratória
Além da avaliação da musculatura responsável pela movimentação funcional do corpo, também é possível avaliar a musculatura respiratória, o que torna esse instrumento ainda mais relevante dentro da prática em terapia intensiva.
A utilização da USG no diafragma, com intuito de deduzir o sucesso de extubação e avaliar o efeito do treinamento da musculatura respiratória vem sendo a cada vez mais estudado, pode ser obtido a partir da avaliação da quantidade de disfunção diafragmática e de sua atrofia.
Para a obtenção desses dados, é avaliada:
- Excursão diafragmática: velocidade e mobilidade da cúpula diafragmática;
- Espessura diafragmática: realizada durante a contração, relacionada com a geração de força do músculo.
A redução da espessura do diafragma se inicia logo nas primeiras 48 horas de ventilação mecânica (VM), e demonstra ser um preditor de falha de extubação e de desmame ventilatório prolongado.
Sendo assim, a USG é um método cada vez mais importante para conhecimento do fisioterapeuta, e que deve ser usado para melhorar a avaliação e o plano de tratamento dos pacientes críticos.
Por Tauane Gomes da Silva
Fisioterapeuta na Unidade de Terapia Intensiva do Hospital INC
Especialista em Terapia Intensiva pela Faculdade Inspirar
Mestre em Tecnologia em Saúde pela PUC PR
Referências
Mourtzakis M, Wischmeyer P. Bedside ultrasound measurement of skeletal muscle. Curr Opin Clin Nutr Metab Care. 2014 Sep;17(5):389-95.
Parry SM, El-Ansary D, Cartwright MS, Sarwal A, Berney S, Koopman R, Annoni R, Puthucheary Z, Gordon IR, Morris PE, Denehy L. Ultrasonography in the intensive care setting can be used to detect changes in the quality and quantity of muscle and is related to muscle strength and function. J Crit Care. 2015 Oct;30(5):1151.e9-14.
Chi-Fishman G, Hicks JE, Cintas HM, Sonies BC, Gerber LH. Ultrasound imaging distinguishes between normal and weak muscle. Arch Phys Med Rehabil. 2004 Jun;85(6):980-6.
Puthucheary ZA, Rawal J, McPhail M, Connolly B, Ratnayake G, Chan P, Hopkinson NS, Phadke R, Dew T, Sidhu PS, Velloso C, Seymour J, Agley CC, Selby A, Limb M, Edwards LM, Smith K, Rowlerson A, Rennie MJ, Moxham J, Harridge SD, Hart N, Montgomery HE. Acute skeletal muscle wasting in critical illness. JAMA. 2013 Oct 16;310(15):1591-600.
Goligher EC, Laghi F, Detsky ME, Farias P, Murray A, Brace D, Brochard LJ, Bolz SS, Rubenfeld GD, Kavanagh BP, Ferguson ND. Measuring diaphragm thickness with ultrasound in mechanically ventilated patients: feasibility, reproducibility and validity. Intensive Care Med. 2015 Apr;41(4):734. doi: 10.1007/s00134-015-3724-2.
Dubé BP, Dres M, Mayaux J, Demiri S, Similowski T, Demoule A. Ultrasound evaluation of diaphragm function in mechanically ventilated patients: comparison to phrenic stimulation and prognostic implications. Thorax. 2017 Sep;72(9):811-818.